 奈良県立医大で製造された人工赤血球
奈良県立医大で製造された人工赤血球
奈良県立医科大学が2030年の実用化を目指し、年内にも人工血液の治験を本格的に開始すると発表した。応用可能な血液製剤でどのような医療の進化が見られるのか。開発、治験を担当している教授に話を聞いてみた。
■人工血液ってどのように使う?
奈良県立医科大学が7月、人の血液の代わりになる、酸素運搬機能を持った製剤、いわゆる"人工血液"を開発したと発表。今後本格的な治験を経て、実用化となると世界初という快挙だそうだ。
というわけで、この人工血液に関するさまざまな疑問を製造担当の酒井宏水(さかい・ひろみ)教授と臨床研究センター長で治験担当の笠原正登(かさはら・まさと)教授にわかりやすく答えてもらった。
――そもそも人工血液とは?
酒井「血液は大きく血漿(けっしょう)と血球のふたつからできていて、さらに分けると血球は赤血球、白血球、血小板の3つからできています。そのうち赤血球内のヘモグロビンが体内の隅々に酸素を運んでいるのですが、今回開発したものはこの酸素を運ぶ役割の代替となる血液製剤。
正確には人工血液というより"人工赤血球製剤"ですね。なので、完全に人の血液と置き換えられるというものではありません」
 酒井宏水教授。奈良県立医科大学教授。本製剤の製造担当。2013年から現職
酒井宏水教授。奈良県立医科大学教授。本製剤の製造担当。2013年から現職
――では、この製剤の用途を教えてください。
笠原「突発的に血液が必要になる緊急輸血時に対処するためのものだと考えています。例えば、事故や災害など。この病院でもそういった状況に直面するんですが、輸血対応に苦労することもあります。
その一因は、献血血液は1ヵ月ほどの保存期間が過ぎると使えなくなり、廃棄しないといけなくなること。対して、この製剤は長く保存できる。冷蔵で5年、常温でも2年持ちます。なので、冷蔵庫がなくてもいい。
献血血液は4℃に保たないといけないので冷蔵庫が絶対に必要でしたが、その必要がなくなります。そのおかげで置ける場所を一気に拡大できる。救急車内やドクターヘリ内、離島やへき地のめったに輸血を行なわないような所でも備蓄できます。日本の医療を変えていくことになる製剤です」
 笠原正登教授。奈良県立医科大学臨床研究センター長。本製剤の治験担当。2019年から現職
笠原正登教授。奈良県立医科大学臨床研究センター長。本製剤の治験担当。2019年から現職
――そのほかのメリットは?
笠原「血液型を問わないことです。血液型は簡単に言うと、赤血球を覆う膜の上にいろんな印がついているイメージ。A型とかB型とかRhプラスとかマイナスとか。血液の個人情報がその赤血球膜の上に書き込まれています。この製剤はその膜を壊して取り除き、中のヘモグロビンだけを取り出しているので、血液型に関係なく誰にでも使えるんです。
さらに、実際の医療現場では輸血する前に"クロスマッチ"といって輸血を受ける患者さんの血液を採って、輸血する血液と混ぜて何も起こらないかを事前に確認する必要があるんです。それに30分くらいかかる。一刻を争う場面でこの過程が必要なくなります」
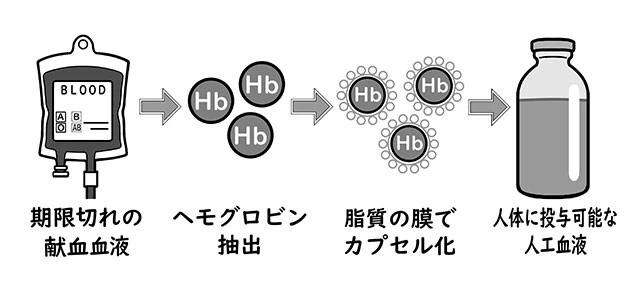 保存期限の切れた献血血液からヘモグロビンのみを抽出。新たな膜で覆ったものが人工血液の成り立ちだ
保存期限の切れた献血血液からヘモグロビンのみを抽出。新たな膜で覆ったものが人工血液の成り立ちだ
――この製剤の材料が保存期限の過ぎた献血血液とのことですが、廃棄するものを体に取り込んでも大丈夫なのでしょうか?
酒井「献血血液が古くなるとヘモグロビンが劣化するのではなくて、赤血球の膜が劣化するんです。ヘモグロビン自体は、数ヵ月は持ちます。ただ、ヘモグロビンはそのままでは毒性を持っているので、いかにして膜で覆って毒性をなくすかというところから研究が始まっているわけです。なので、保存期限が過ぎた血液ではありますが問題はないです」
――ヘモグロビンを覆う膜の研究が大変だったということですね。
酒井「そうです。周りで研究されている先生や大学院生など仲間の支えでなんとかやってこられました。体に入れていい浸透圧やPh値や粘度、分子の大きさ。固まったり、沈殿したりしないか。もちろん膜自体に毒性があってもいけない。など、かなり大変でした」
 7月に奈良県立医科大学内で実用化に向けての記者会見が行なわれた
7月に奈良県立医科大学内で実用化に向けての記者会見が行なわれた
――色が赤ではなく紫に近いので、少し驚いてしまいます。
酒井「純粋なヘモグロビン溶液の色は酸素がない状態だと紫色です。さらに赤血球に比べて分子が小さいので、光散乱のため白色が混ざったような、ちょうど赤ワインと牛乳を混ぜたような紫色に見えるんです。
それが酸素と結合すると鮮やかな赤になります。そもそもヘモグロビンは先ほども述べたように、なかなか劣化しない安定したタンパク質なんですが、こうやって酸素がない状態で保存することでさらに安定して劣化しづらくなります。結果、常温で2年、冷蔵で5年という長期保存が可能になるという話につながります」
――ちなみに常温と冷蔵で保存期間が違うのはなぜでしょう?
酒井「この差はヘモグロビンの寿命ではなく、それを覆う脂質の膜の寿命です。やはり冷蔵したほうが膜は長持ちします」
■治験はどのように行なわれる?
――緊急輸血やへき地、離島の医療を変えるほかに、この人工血液の使い方に可能性はあるのでしょうか。
笠原「実際に人に使ったことがないので、あくまでも考えられる可能性ですが、この製剤はヘモグロビンが赤血球よりも小さな膜に入っているので、赤血球が届かない狭い所にも入って酸素を運べると考えられます。
例えば虚血性疾患(脳梗塞や狭心症など)を起こした際、この先は普通の赤血球では届かない所でもこの製剤を輸血すれば届くはずなので、急性期の医療として使えると考えられます。
それと、こちらもまだ可能性なんですが、輸血がなかなかしづらい方っていらっしゃるんです。例えば血液に不規則な抗体を持っていたり、特殊な血液型だったりなど。そういう方に輸血ができるようになると考えられます」
酒井「あとは臓器移植の場面です。ドナーから取り出した臓器をいち早く移植者に届けないといけないんですが、今は冷やして運んでいるだけなので、どうしても保存に限界があるんです。もし、取り出した臓器の血管の中にこの製剤を循環させた状態にしておくと保存期間が延びるはずです。臓器に酸素を与えておけば、組織は死にませんので」
――今年から治験を開始されるようですが、どのような内容をどのような段階で行なう予定なのでしょうか?
笠原「まずは動物実験で問題ないとなったら、次は人体に入れます。最初に人体に用いることを"ファーストインヒューマン"と呼んでいます。最初なので人数も少なく、今回は健康体の4人。量も100mlと少量で、入れるスピードも時間をかけてゆっくり入れていきます。これが治験のフェイズ1のAに相当します。
この段階はすでに終えていまして、特に副作用などの問題は起こっていません。次が治験のフェイズ1のBになるんですが、これも健康な人が対象で16人。量も400mlと多くなり、入れるスピードも速くなります。
このフェイズ1の段階をクリアすると、次はフェイズ2に進みます。フェイズ2は病気の人が対象。人数は外部機関が決定しますが、数十人の規模になると思います。これをクリアすると、もっと規模を大きくしたフェイズ3の段階に入ります。ここをクリアして、初めて厚生労働省に申請となります」
 血液型は不問。また、常温で2年の保存が可能なため、ドラマでしか見たことがないようなへき地の診療所でも常備できる(写真はイメージ)
血液型は不問。また、常温で2年の保存が可能なため、ドラマでしか見たことがないようなへき地の診療所でも常備できる(写真はイメージ)
――この先何か障壁は考えられるのでしょうか?
笠原「やはり金銭面です。フェイズ3で数百人分の製剤を準備できるかどうか。数百人分となると相当な費用がかかります。せっかく基礎研究、そしてフェイズ1、2とクリアしたのに、フェイズ3でつまずいたらこの製剤が世の中に出ないことになります。
医療を変える可能性を秘めたものですから、金銭的な問題が理由で世の中に出ないというのはあってはならないこと。なので、興味を持っていただけるような企業や団体に声をかけさせていただいているところです。
今のところ、2030年の実用化を目指していますが、より多くの人がこの製剤に興味を持って、より早い実用化に向けて応援していただけたらと思っています」